Содержание
Определение болезни. Причины заболевания
Симптомы стенокардии
В каких случаях нужно обращаться к врачу?
Что можно отнести к характерным болям при стенокардии?
Патогенез стенокардии
Факторы риска
Классификация и стадии развития стенокардии
Диагностика стенокардии
Лабораторные исследования
Инструментальная диагностика
Дифференциальная диагностика
Лечение стенокардии
Немедикаментозное лечение
Изменение образа жизни
Медикаментозное лечение
Хирургическое лечение
Осложнения стенокардии
Прогноз. Профилактика
Частые вопросы
Чем опасна стенокардия?
Как снять приступ стенокардии в домашних условиях?
Как определить стенокардию?
Что нужно делать, чтобы стенокардия не появилась
Источники
Стенокардия — это состояние, которое проявляется как ощущение давления или боли в груди, вызванное недостаточным кровоснабжением сердца. Статья расскажет о причинах, симптомах и методах лечения этого заболевания
Определение болезни. Причины заболевания
Стенокардия – заболевание, обусловленное несоответствием между потребностью миокарда в кислороде и его доставкой, приводящее к нарушениям функций сердца.
Основным фактором является атеросклероз коронарных сосудов, при котором на стенках артерий откладываются холестериновые бляшки. Они сужают просвет сосуда, в результате чего к тканям поступает меньше крови.
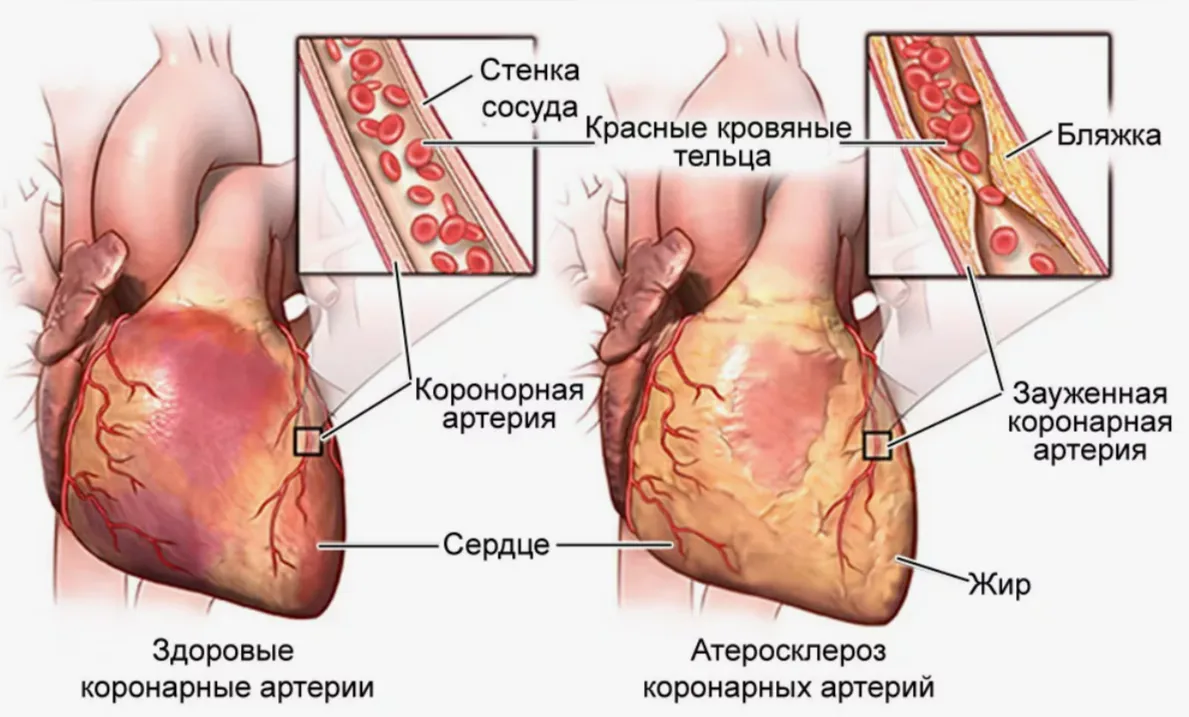 В спокойном состоянии клеткам необходимо меньше кислорода, поэтому достаточно существующего кровотока. При эмоциональном или физическом напряжении потребность возрастает и развивается кислородное голодание, ишемия.
В спокойном состоянии клеткам необходимо меньше кислорода, поэтому достаточно существующего кровотока. При эмоциональном или физическом напряжении потребность возрастает и развивается кислородное голодание, ишемия.
Причины, вызывающие появление стенокардии:
- высокое артериальное давление,
- недостаток движения,
- регулярное употребление пищи, содержащей много жиров и углеводов,
- повышенный уровень холестерина,
- постоянные стрессы,
- курение, злоупотребление алкоголем,
- сахарный диабет,
- хронические патологии почек,
- ожирение,
- генетическая предрасположенность.
Симптомы стенокардии
Основным признаком является жгучая боль, которая возникает при физической нагрузке или стрессе, при погодных условиях: на морозе или ветру. Боль обусловлена усилением кровотока и возникновением давления. Обычно локализуется в области задней груди, может ощущаться в лопатке, одной или обеих руках, нижней челюсти.
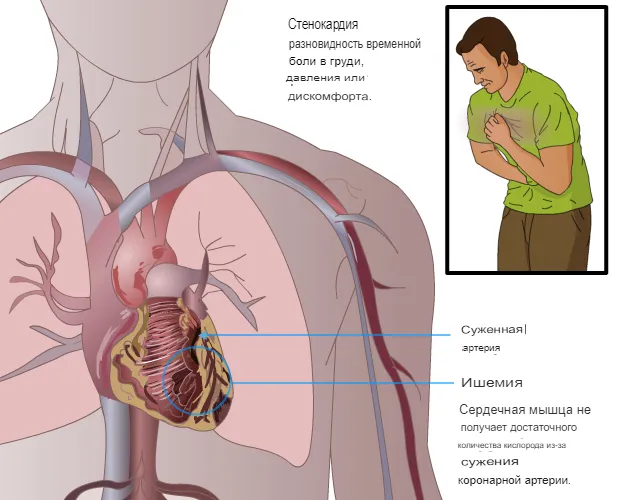
Продолжительность приступа от 3-х до 10 минут. Признаки затихают после прекращения физической активности или приема медикаментов. Если симптомы не исчезают долгое время — возможен инфаркт миокарда.
Кроме болей, у пациента наблюдаются:
- одышка,
- холодный, обильный пот,
- слабость,
- бледность, иногда синюшность кожи и слизистых,
- сухость в ротовой полости,
- колебания артериального давления,
- нарушения сердцебиения,
- учащение мочеиспускания.
Провоцировать приступы может не только физическая активность, но и психологическое переживание, изменение давления, резкое похолодание на улице, переедание.
Симптомы могут повторяться несколько раз в день или 2-3 раза в месяц. При отсутствии терапии стенокардия напряжения может перейти в стенокардию покоя, которая возникает без физической нагрузки.
В каких случаях нужно обращаться к врачу?
При подозрении на стенокардию — если приступ развился впервые — нужно как можно скорее обратиться к врачу. Он проведёт обследование, выявит причину и назначит лечение.
Пациентам, которые уже наблюдаются у кардиолога по поводу стенокардии, необходимо вызвать скорую помощь, если характер боли изменился. Например, приступ длится дольше или болевой синдром выражен сильнее, чем обычно.
Что можно отнести к характерным болям при стенокардии?
Классический приступ стенокардии имеет набор характерных признаков.
Признаки стенокардии:
- давящая или щемящая боль в груди возникает на фоне физических нагрузок или переживаний;
- боль отдаёт в руку, шею, челюсть, плечо или лопатку;
- боль заставляет остановиться и перевести дух;
- приступ проходит в покое и на фоне приёма нитроглицерина;
- длительность приступа обычно не превышает 15 минут.
Как правило, боль развивается постепенно и нарастает, если не сбавить напряжение. Например, не замедлить шаг или не выйти из комнаты, где громко спорят люди.
Патогенез стенокардии
Чтобы разобрать в патогенезе стенокардии, надо обратить внимание на патогенез его основной причины — атеросклероза.
Существуют две основные теории роста атеросклеротической бляшки в стенке сосуда, которые дополняют друг друга. Одну из них знают даже те люди, которые не имеют медицинского образования, — это избыточное образование холестерина в крови.
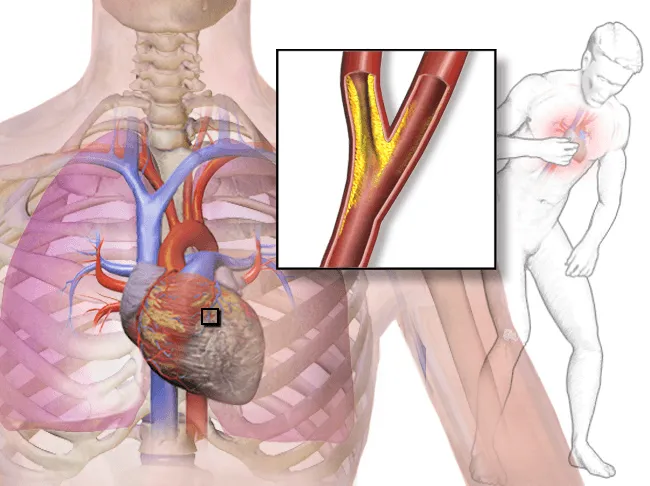 В наше время каждый знает о свойствах холестерине, поэтому многие обращают внимание на продукты питания, где есть надпись "без холестерина". Некоторые даже пользуются таблицами продуктов с низким содержанием холестерина, чтобы правильно подойти к составлению своего рациона. Это действительно важно. Еще патоморфолог Н.Н. Аничков в 1913 году в экспериментах на кроликах показал, что добавление холестерина к обычному корму вызывает изменения в аорте, похожие на нарушения, которые наблюдаются у человека при атеросклерозе.
В наше время каждый знает о свойствах холестерине, поэтому многие обращают внимание на продукты питания, где есть надпись "без холестерина". Некоторые даже пользуются таблицами продуктов с низким содержанием холестерина, чтобы правильно подойти к составлению своего рациона. Это действительно важно. Еще патоморфолог Н.Н. Аничков в 1913 году в экспериментах на кроликах показал, что добавление холестерина к обычному корму вызывает изменения в аорте, похожие на нарушения, которые наблюдаются у человека при атеросклерозе.
Но, не смотря на это, холестерин является значимым химическим элементом, участвующим в обмене веществ. Без него человек не может существовать. И даже если бы люди постоянно ели продукты с высоким содержанием холестерина, атеросклеротический процесс с возрастом всё равно протекал бы не так быстро, как у людей с наличием факторов риска развития атеросклероза.
Вторая теория развития атеросклероза появилась позже. Она заключается в ответе, возникающем на повреждение эндотелия сосуда — тоненькой внутренней оболочки артерий, толщиной в одну клетку. Её может повредить те же факторы риска:
- повышенное артериальное давление, которое давит на сосуды, в результате чего они не могут выдержать постоянные подъёмы и падения давления, которые возникают из-за эмоциональных стрессов, низкой физической активности или избыточного веса;
- высокий уровень глюкозы, который является токсическим для клеток эндотелия;
- действие монооксида углерода — угарного газа, образующегося во время активного или пассивного курения.
В итоге повышения концентрации холестерина в крови и повреждения эндотелия начинают образовываться атеросклеротические бляшки, вызывая различные заболевания, в том числе и стенокардию.[6]
Факторы риска
Как бы ни хотелось избежать стенокардии, важно понимать — не все факторы риска можно скорректировать. К сожалению, шансы заболеть передаются по наследству. Приступы стенокардии почти неизбежно проявляются у пожилых людей.
Однако, есть немало факторов риска, с которыми можно и нужно бороться. Из жизни человека, склонного к заболеваниям сердца, достаточно исключить всего несколько опасных привычек — и свое разрушительное действие прекратит целый ряд факторов-провокаторов. Например, если человек изменит свои пищевые пристрастия, отдав предпочтение легкой, питательной, правильно приготовленной пище, его вес придет в норму. Снизится холестерин и артериальное давление. А значит, станет меньше факторов риска, из-за которых сердцу тяжелее справляться со своими задачами.

Среди факторов риска, которые можно устранить:
- повышенное содержание холестерина и других липидных фракций в крови. Это провоцирует отложение холестерина в артериях и еще большее сужение коронарного просвета, образование тромбов;
- избыточная масса тела;
- малоподвижный образ жизни;
- курение. Никотин вызывает кислородное голодание и искусственное сужение артерий. У курильщиков повышается артериальное давление и стенокардия наступает раньше, чем у тех, кто не имеет вредных привычек.
- высокие психоэмоциональные нагрузки и стресс. При этом происходит ангиоспазм и резкое повышение давления. Следствием может стать не только приступ стенокардии, но и инфаркт.
- прием женщинами гормональных контрацептивов.
Гораздо сложнее справиться с болезнью, если у вас наблюдаются следующие патологии:
- повышенное давление. Оно вызывает напряжение мышцы миокарда;
- общая слабость, интоксикация. Ослабленный организм плохо справляется с поставкой кислорода в сердечную мышцу, поэтому анемия часто влечет приступы учащенного сердцебиения;
- сахарный диабет;
- повышенная вязкость крови. Это приводит к возникновению тромбов, еще большему сужению просвета сосудов и слабости миокарда;
- дисфункция эндотелия;
- ранняя менопауза.
Особенно опасен метаболический синдром, когда у пациента присутствует сразу несколько факторов риска: лишний вес, высокое артериальное давление, повышенное содержание холестерина в крови.
Классификация и стадии развития стенокардии
На основании особенностей клинической картины, причин возникновения приступа и степени опасности для пациента выделяют три основных типа стенокардии:
Стабильная стенокардия. Это стенокардия напряжения, она появляется при физической нагрузке, занятиях спортом, излишне обильной еде, стрессе, при обострении хронических заболеваний.
Все перечисленные состояния вызывают сужение коронарных сосудов и провоцируют появление болевого синдрома. Приступ проходит в состоянии покоя, после того, как пациент принял нитроглицерин.
Как правило, болезнь протекает без видимых ухудшений на протяжении нескольких лет. Стабильная стенокардия в зависимости от уровня переносимости физической и эмоциональной нагрузки делится на латентную, легкую, среднюю и тяжелую. В своем худшем варианте приступ может развиться при неторопливой прогулке на расстояние более 100 м.
Нестабильная стенокардия. С течением времени приступы становятся все тяжелее и продолжительнее, присоединяются дополнительные симптомы.
При нестабильной стенокардии боль за грудиной возникает даже без физических нагрузок и во время отдыха. В случае, если приступы происходят не чаще 1 раза в месяц, стенокардия представляет низкую степень опасности, если каждые 2 суток — среднюю степень опасности. Когда боль атакует чаще — это острая стенокардия покоя. Нестабильная стенокардия — это предвестник сердечного приступа или возможного инфаркта.
При нестабильной стенокардии пациент должен пройти обследование и лечение в условиях стационара.
Вазоспастическая стенокардия. Случается в случае местного спазма коронарной артерии, при этом такое состояние не связано с атеросклерозом. Боль во время приступа сильная и продолжительная, приступ происходит вне зависимости от физической нагрузки, нередко — в постели. Вазоспастическая стенокардия может не сопровождаться болью, а только чувством сдавливания в груди.
Диагностика стенокардии
Диагноз “стабильная стенокардия”, “ИБС” ставится на основании клинической картины, результатов лабораторных анализов и специальных обследований:
- Электрокардиография (ЭКГ) - исследование электрических полей, образующихся во время работы сердца.
- Проба с активной физической нагрузкой, провоцирующая стенокардию.
- Эхокардиография (ЭхоКГ) - ультразвуковое обследование сердца и его клапанов.
- Коронарография - рентгеноконтрастный метод, при помощи которого оценивают состояние артерий.
Лабораторные исследования
В первую очередь лабораторные исследования назначают, чтобы оценить качество жирового обмена. Его нарушение приводит к атеросклерозу — образованию холестериновых бляшек на стенках артерий.
Также назначаются анализы, которые позволяют оценить состояние почек, проверить организм на предмет сахарного диабета и других патологий.
Инструментальная диагностика
Инструментальные методы диагностики назначают, чтобы оценить состояние сердца, сосудов и органов, которые тесно связаны с работой сердечно-сосудистой системы.
Электрокардиограмма (ЭКГ), проводимая вне приступа, не диагностирует стенокардию, но позволяет оценить работу сердца (нарушения ритма, увеличение отделов) и выявить перенесённый инфаркт миокарда.
Диагностировать стенокардию помогает ЭКГ с нагрузкой: исследование проводят во время или после того, как пациент позанимался на беговой дорожке или велотренажёре. ЭхоКГ можно проводить по такому же принципу, после занятий на тренажёре. Нагрузка при исследованиях сердца имитирует ситуации, в которых может развиваться стенокардия.
По возможности проводят холтеровское (суточное) мониторирование — пациенту на 24 часа устанавливают датчики и миниатюрный аппарат ЭКГ. Точность исследования обусловлена тем, что человек в течение суток занимается своими обычными делами и показания снимаются в разных условиях: в покое, при физической нагрузке, во сне.
Дифференциальная диагностика
Боль за грудиной может быть вызвана патологиями, не связанными с сердечно-сосудистой системой. Например, эзофагеальным рефлюксом (заболеванием желудка, которое провоцирует изжогу) или неврологическими причинами. Также боль может быть вызвана кардиологической патологией, не связанной с нарушением кровообращения, например воспалением сердечной мышцы.
Чтобы определить, что симптом спровоцирован именно стенокардией, обращают внимание на ряд характерных особенностей.
Лечение стенокардии
В первую очередь необходимо устранить все причины, которые могут вызвать приступ. Обеспечивается физический и психический покой.
Уверена, что уже многие слышали об аппарате «Аврора», который воздействует ультразвуком, кроме того, именно ультразвук сейчас является популярным в лечении стенокардии.
 Клиническая форма ишемической болезни сердца проявляется болями в области сердца, что проявляются приступами. Главная задача аппарата - это повысить выносливость организма во время физических нагрузок. Также во время процедуры можно заметить согревающий эффект, который улучшает кровообращение, налаживая работу сердечно-сосудистой системы.
Клиническая форма ишемической болезни сердца проявляется болями в области сердца, что проявляются приступами. Главная задача аппарата - это повысить выносливость организма во время физических нагрузок. Также во время процедуры можно заметить согревающий эффект, который улучшает кровообращение, налаживая работу сердечно-сосудистой системы.
Рефлекторный принцип составляет важную основу физиотерапии при сердечно-сосудистых заболеваниях. Нельзя, впрочем, отрицать того, что эффект может достигаться не только улучшением состояния высшей нервной деятельности (т. е. ослаблением ), но и влиянием физиотерапевтических процедур на сосудистый тонус, на просвет мелких артерий и артериол.
С помощью современных способов и методов повышается качество и продолжительность жизни больных. Пациенты должны в первую очередь устранить факторы риска. К ним относится курение и лишний вес. Пациент должен максимально серьезно отнестись к заболеванию, оно очень опасно. Стенокардия может привести к развитию инфаркта миокарда. Статистика показывает, что в половине случаев инфаркт миокарда приводит к смерти.
Немедикаментозное лечение
На состояние сердечно-сосудистой системы большое влияние оказывает образ жизни. От того, как человек ест, спит и двигается, во многом зависит его физическая форма, состояние сосудов и обменные процессы. Коррекция образа жизни предполагает пересмотр питания, восстановление нормальной физической активности, налаживание сна и работу с эмоциональным напряжением.
Изменение образа жизни
Работа с питанием направлена на нормализацию жирового обмена, укрепление сосудов и поддержание здорового веса.
При заболеваниях сосудов рекомендуется есть больше свежих овощей и фруктов (рекомендованная норма — 300–400 г в сутки). Они способствуют ускорению обмена веществ и содержат микроэлементы, необходимые для здоровья сердца и сосудов (кальций, калий).
Физическая активность должна быть регулярной и неизнуряющей. Регулярная зарядка по утрам, ежедневные прогулки с постепенным увеличением количества шагов в день и темпа ходьбы помогают мягко тренировать сердце и сосуды, чтобы они были в хорошей форме. Информация о рекомендуемом времени занятий разная. Одни специалисты считают, что здоровый минимум для кардионагрузок — это 30–40 минут три раза в неделю. Другие рекомендуют ходить или заниматься хотя бы по полчаса в день.

Медикаментозное лечение
Терапия может проводиться амбулаторно (на дому) или стационарно (в медицинском учреждении).
Назначаются медикаменты:
- бета-адреноблокаторы,
- антагонисты кальция,
- нитраты,
- антиагреганты,
- статины и пр.
Хирургическое лечение
Большая роль сегодня принадлежит хирургическому лечению стенокардии. Для этого используются методы реваскуляризации (восстановления кровотока) миокарда. К ним относятся:
- коронарное шунтирование - сложная операция на сердечных сосудах с целью обхода места сужения с помощью сосудистых протезов.
- чрескожное вмешательство - стентирование (восстановление просвета сосуда с помощью постановки стента или каркаса внутри сосуда).
Осложнения стенокардии
При отсутствии лечения и несвоевременном обращении к врачу могут возникнуть серьёзные осложнения.
Чаще всего встречается переход из стабильной стенокардии в нестабильную, а далее в инфаркт — состояние, когда клетки сердца отмирают из-за прекращения поступления кислорода и питательных веществ. В большинстве случаев этот процесс развивается вследствие разрыва атеросклеротической бляшки такими повреждающими факторами, как высокое артериальное давление, воздействие угарного газа, образующегося в результате курения, токсическое действие высокой концентрации глюкозы в крови и т.д. Впоследствии на месте инфаркта формируется рубец — постинфарктный кардиосклероз. В худших случаях всё заканчивается летальным исходом.
К другим осложнениям стенокардии можно отнести различные виды аритмии и хроническую сердечную недостаточность.
Для того чтобы оценить вероятность риска смерти от сердечно-сосудистых заболевании разработана шкала SCORE, которая основана на результатах когортных исследований, проведённых в 12 европейских странах, включая Россию, с участием 205 178 пациентов. Она оценивает риск любых фатальных осложнений атеросклероза, будь то смерть от ишемической болезни сердца, инфаркта миокарда или разрыва аневризмы аорты, а не только риск смерти от ишемической болезни сердца, как многие другие калькуляторы риска.[8]
Сразу стоит отметить, что эта шкала не относится к пациентам, которые страдают атеросклерозом, сахарным диабетом (любого типа), хронической болезнью почек (СКФ < 60 мл/мин/1,73м2), и к лицам с очень высоким уровнем факторов риска. У данных людей суммарный риск автоматически считается высоким и очень высоким — более 15%.
Шкала SCORE очень хорошо показывает не только вероятность смерти в следующие 10 лет, но и те факторы риска, на которые нужно обратить внимание, чтобы не произошёл печальный исход.
Прогноз. Профилактика
Если Вы хотите снизить частоту возникновения приступов стенокардии необходимо соблюдать комплекс обязательных действий. При подтвержденной ИБС, гипертонии, сахарном диабете обязательно посещать специалиста и принимать назначенные препараты.
Придерживаться здорового питания (избегать сладкой и жирной пищи), отказаться от курения и алкоголя. Полезна адекватная физическая активность: бег трусцой, прогулки, плавание. Важно нормализовать психологический фон. Если не удается сделать это самостоятельно, необходимо обратиться к помощи психолога.
Чем строже придерживаться назначенных рекомендаций, тем реже будут возникать приступы стабильной стенокардии напряжения.
Частые вопросы
Чем опасна стенокардия?
В случае пренебрежительного отношения пациента к своему здоровью и отказа от медицинской помощи частота приступов может нарастать, а болевые ощущения усиливаться. Дальнейшее уменьшение просвета может стать причиной острого кислородного голодания и развития инфаркта миокарда с неблагоприятным прогнозом.
Как снять приступ стенокардии в домашних условиях?
При появлении первых болевых ощущений следует немедленно прекратить работу или движение, принять сидячее или лежачее положение, положить под язык таблетку нитргоглицерина, который всегда должен быть под рукой. При потемнении в глазах и ухудшении восприятия стоит попросить окружающих о помощи. Важно постараться зафиксировать состояние, предшествующее приступу, и длительность последнего, чтобы сообщить о нем лечащему врачу.
Как определить стенокардию?
В числе характерных признаков стенокардии – сильная давящая боль в области сердца с отдачей в периферические части тела, ощутимые колебания пульса и давления. Приступ наступает при резкой физической или психоэмоциональной нагрузке и сходит на нет в течение 15-20 минут. Провести дифференцированную диагностику и точно назвать причину заболевания сможет только лечащий врач.
Что нужно делать, чтобы стенокардия не появилась
- Отказаться от вредных привычек: курения, злоупотребления алкоголем.
- Регулярно выполнять кардионагрузки, в которые не входит поднятие тяжести: бег, ходьба, плавание, катание на лыжах и коньках, скандинавская ходьба, танцы и т.д.
- Сбалансированно питаться: употреблять больше овощей и меньше животных жиров, жаренного и солёного.
- Избегать стрессов.
- Тратить достаточно времени на сон.
- Контролировать массу тела.
Источники
- Александр, Васютин Новый путь к здоровому сердцу, или Как избавиться от стенокардии / Васютин Александр. - М.: Феникс, 2019. - 478 c.
- Арсений, Гончаров Синдром ночного апноэ у пациентов со стенокардией напряжения IV Ф.К. / Гончаров Арсений , О. Шайдюк und В. Люсов. - М.: LAP Lambert Academic Publishing, 2020. - 112 c.
- Асокананда Искусство традиционного тайского массажа / Асокананда, Гаральд. - М.: Крон-Пресс, 2017. - 124 c.
- Вагнер-Кох Желудочно-кишечные заболевания: "мягкое" лечение / Вагнер-Кох, Моника. - М.: СПб: Питер Паблишинг, 2015. - 160 c.



